ASUHAN KEPERAWATAN
KLIEN DENGAN DISPEPSIA
A. Konsep Dasar Medik
1. Pengertian
Dispepsia merupakan kumpulan keluhan/gejala klinis yang terdiri dari rasa tidak enak/sakit di perut bagian atas yang menetap atau mengalami kekambuhan keluhan refluks gastroesofagus klasik berupa rasa panas di dada (heartburn) dan regurgitasi asam lambung kini tidak lagi termasuk dispepsia (Mansjoer A edisi III, 2000 hal : 488). Batasan dispepsia terbagi atas dua yaitu:
a. Dispepsia organik, bila telah diketahui adanya kelainan organik sebagai penyebabnya
b. Dispepsia non organik, atau dispepsia fungsional, atau dispepsia non ulkus (DNU), bila tidak jelas penyebabnya.
2. Anatomi dan Fisiologi
a. Anatomi
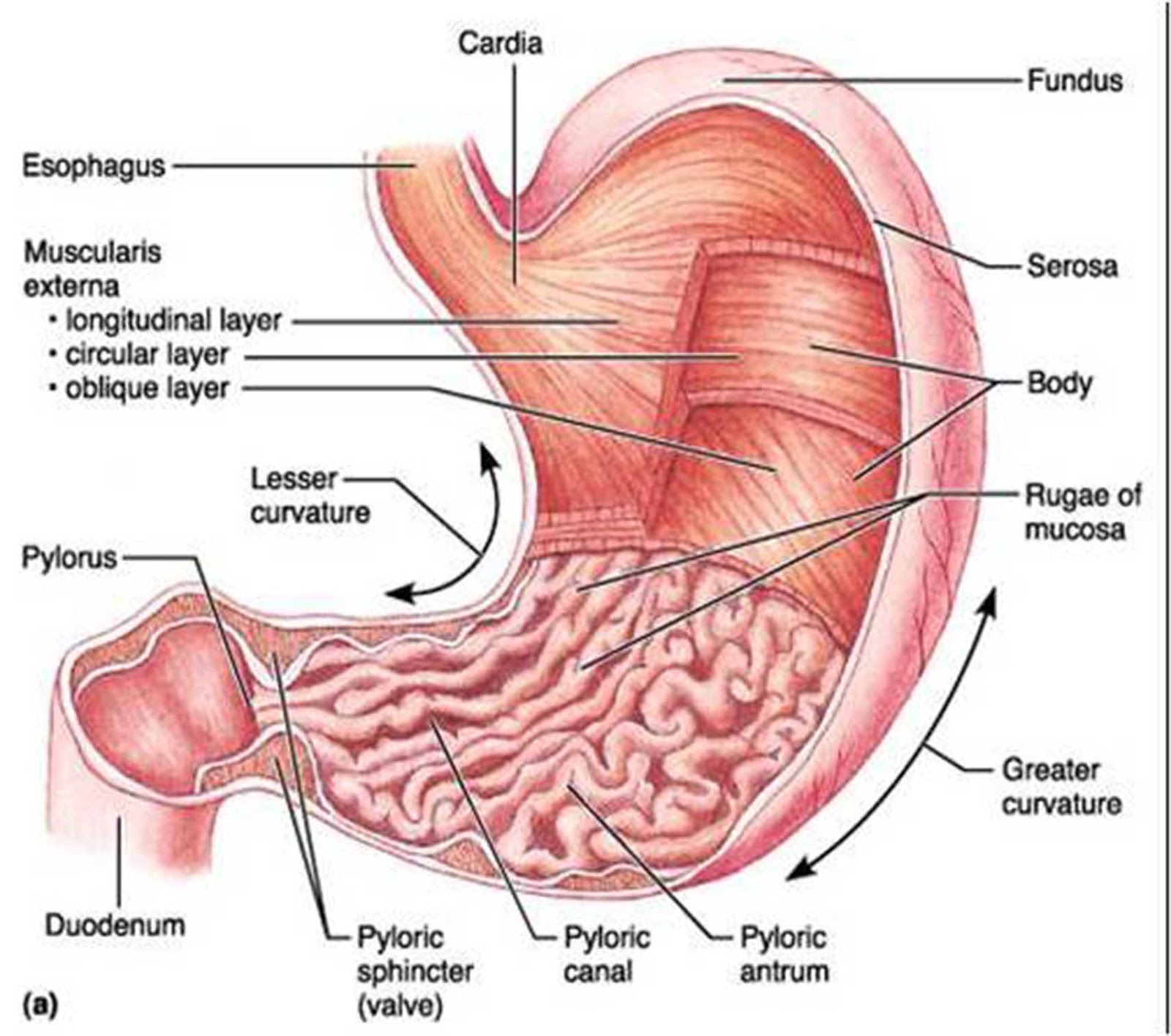
Lambung terletak oblik dari kiri ke kanan menyilang di abdomen atas tepat dibawah diafragma. Dalam keadaan kosong lambung berbentuk tabung J, dan bila penuh berbentuk seperti buah alpukat raksasa. Kapasitas normal lambung 1 sampai 2 liter. Secara anatomis lambung terbagi atas fundus, korpus dan antrum pilorus. Sebelah atas lambung terdapat cekungan kurvatura minor, dan bagian kiri bawah lambung terdapat kurvatura mayor. Sfingter kedua ujung lambung mengatur pengeluaran dan pemasukan. Sfingter kardia atau sfingter esofagus bawah, mengalirkan makanan yang masuk kedalam lambung dan mencegah refluks isi lambung memasuki esofagus kembali. Daerah lambung tempat pembukaan sfingter kardia dikenal dengan nama daerah kardia. Disaat sfingter pilorikum berelaksasi makanan masuk kedalam duodenum, dan ketika berkontraksi sfingter ini akan mencegah terjadinya aliran balik isis usus halus kedalam lambung.
Lambung terdiri dari empat lapisan yaitu :
1) Lapisan peritoneal luar yang merupakan lapisan serosa.
2) Lapisan berotot yang terdiri atas 3 lapisan :
a.) Serabut longitudinal, yang tidak dalam dan bersambung dengan otot esophagus.
b.) Serabut sirkuler yang palig tebal dan terletak di pylorus serta membentuk otot sfingter, yang berada dibawah lapisan pertama.
c.) Serabut oblik yang terutama dijumpai pada fundus lambunh dan berjalan dari orivisium kardiak, kemudian membelok kebawah melalui kurva tura minor (lengkung kelenjar).
3) Lapisan submukosa yang terdiri atas jaringan areolar berisi pembuluh darah dan saluran limfe.
4) Lapisan mukosa yang terletak disebelah dalam, tebal, dan terdiri atas banyak kerutan/ rugae, yang menghilang bila organ itu mengembang karena berisi makanan. Ada beberapa tipe kelenjar pada lapisan ini dan dikategorikan menurut bagian anatomi lambung yang ditempatinya. Kelenjar kardia berada dekat orifisium kardia. Kelenjar ini mensekresikan mukus. Kelenjar fundus atau gastric terletak di fundus dan pada hampir selurus korpus lambung. Kelenjar gastrik memiliki tipe-tipe utama sel. Sel-sel zimognik atau chief cells mensekresikan pepsinogen. Pepsinogen diubah menjadi pepsin dalam suasana asam. Sel-sel parietal mensekresikan asam hidroklorida dan faktor intrinsik. Faktor intrinsik diperlukan untuk absorpsi vitamin B 12 di dalam usus halus. Kekurangan faktor intrinsik akan mengakibatkan anemia pernisiosa. Sel-sel mukus (leher) ditemukan dileher fundus atau kelenjar-kelenjar gastrik. Sel-sel ini mensekresikan mukus. Hormon gastrin diproduksi oleh sel G yang terletak pada pylorus lambung. Gastrin merangsang kelenjar gastrik untuk menghasilkan asam hidroklorida dan pepsinogen. Substansi lain yang disekresikan oleh lambung adalah enzim dan berbagai elektrolit, terutama ion-ion natrium, kalium, dan klorida.
Persarafan lambung sepenuhnya otonom. Suplai saraf parasimpatis untuk lambung dan duodenum dihantarkan ke dan dari abdomen melalui saraf vagus. Trunkus vagus mempercabangkan ramus gastrik, pilorik, hepatik dan seliaka. Pengetahuan tentang anatomi ini sangat penting, karena vagotomi selektif merupakan tindakan pembedahan primer yang penting dalam mengobati tukak duodenum.
Persarafan simpatis adalah melalui saraf splenikus major dan ganlia seliakum. Serabut-serabut aferen menghantarkan impuls nyeri yang dirangsang oleh peregangan, dan dirasakan di daerah epigastrium. Serabut-serabut aferen simpatis menghambat gerakan dan sekresi lambung. Pleksus saraf mesentrikus (auerbach) dan submukosa (meissner) membentuk persarafan intrinsik dinding lambung dan mengkordinasi aktivitas motoring dan sekresi mukosa lambung.
Seluruh suplai darah di lambung dan pankreas (serat hati, empedu, dan limpa) terutama berasal dari daerah arteri seliaka atau trunkus seliaka, yang mempecabangkan cabang-cabang yang mensuplai kurvatura minor dan mayor. Dua cabang arteri yang penting dalam klinis adalah arteri gastroduodenalis dan arteri pankreas tikoduodenalis (retroduodenalis) yang berjalan sepanjang bulbus posterior duodenum. Tukak dinding postrior duodenum dapat mengerosi arteria ini dan menyebabkan perdarahan. Darah vena dari lambung dan duodenum, serta berasal dari pankreas, limpa, dan bagian lain saluran cerna, berjalan kehati melalui vena porta.
Berikut ini adalah gambar anatomi lambung.
b. Fisiologi
Fisiologi Lambung :
1. Mencerna makanan secara mekanikal.
2. Sekresi, yaitu kelenjar dalam mukosa lambung mensekresi 1500 – 3000 mL gastric juice (cairan lambung) per hari. Komponene utamanya yaitu mukus, HCL (hydrochloric acid), pensinogen, dan air. Hormon gastrik yang disekresi langsung masuk kedalam aliran darah.
3. Mencerna makanan secara kimiawi yaitu dimana pertama kali protein dirobah menjadi polipeptida
4. Absorpsi, secara minimal terjadi dalam lambung yaitu absorpsi air, alkohol, glukosa, dan beberapa obat.
5. Pencegahan, banyak mikroorganisme dapat dihancurkan dalam lambung oleh HCL.
6. Mengontrol aliran chyme (makanan yang sudah dicerna dalam lambung) kedalam duodenum. Pada saat chyme siap masuk kedalam duodenum, akan terjadi peristaltik yang lambat yang berjalan dari fundus ke pylorus.
3. Etiologi
a. Perubahan pola makan
b. Pengaruh obat-obatan yang dimakan secara berlebihan dan dalam waktu yang lama
c. Alkohol dan nikotin rokok
d. Stres
e. Tumor atau kanker saluran pencernaan
4. Insiden
Berdasarkan penelitian pada populasi umum didapatkan bahwa 15 – 30 % orang dewasa pernah mengalami hal ini dalam beberapa hari. Di inggris dan skandinavia dilaporkan angka prevalensinya berkisar 7 – 41 % tetapi hanya 10 – 20 % yang mencari pertolongan medis. Insiden dispepsia pertahun diperkirakan antara 1 – 8 % (Suryono S, et all, 2001 hal 154). Dan dispepsia cukup banyak dijumpai. Menurut Sigi, di negara barat prevalensi yang dilaporkan antara 23 dan 41 %. Sekitar 4 % penderita berkunjung ke dokter umumnya mempunyai keluhan dispepsia. Di daerah asia pasifik, dispepsia juga merupakan keluhan yang banyak dijumpai, prevalensinya sekitar 10 – 20 % (Kusmobroto H, 2003)
5. Manifestasi Klinik
a. nyeri perut (abdominal discomfort)
b. Rasa perih di ulu hati
c. Mual, kadang-kadang sampai muntah
d. Nafsu makan berkurang
e. Rasa lekas kenyang
f. Perut kembung
g. Rasa panas di dada dan perut
h. Regurgitasi (keluar cairan dari lambung secara tiba-tiba)
6. Patofisiologi
Perubahan pola makan yang tidak teratur, obat-obatan yang tidak jelas, zat-zat seperti nikotin dan alkohol serta adanya kondisi kejiwaan stres, pemasukan makanan menjadi kurang sehingga lambung akan kosong, kekosongan lambung dapat mengakibatkan erosi pada lambung akibat gesekan antara dinding-dinding lambung, kondisi demikian dapat mengakibatkan peningkatan produksi HCL yang akan merangsang terjadinya kondisi asam pada lambung, sehingga rangsangan di medulla oblongata membawa impuls muntah sehingga intake tidak adekuat baik makanan maupun cairan.
7. Pencegahan
Pola makan yang normal dan teratur, pilih makanan yang seimbang dengan kebutuhan dan jadwal makan yang teratur, sebaiknya tidak mengkomsumsi makanan yang berkadar asam tinggi, cabai, alkohol, dan pantang rokok, bila harus makan obat karena sesuatu penyakit, misalnya sakit kepala, gunakan obat secara wajar dan tidak mengganggu fungsi lambung.
8. Penatalaksanaan Medik
a. Penatalaksanaan non farmakologis
1) Menghindari makanan yang dapat meningkatkan asam lambung
2) Menghindari faktor resiko seperti alkohol, makanan yang peda, obat-obatan yang berlebihan, nikotin rokok, dan stres
3) Atur pola makan
b. Penatalaksanaan farmakologis yaitu:
Sampai saat ini belum ada regimen pengobatan yang memuaskan terutama dalam mengantisipasi kekambuhan. Hal ini dapat dimengerti karena pross patofisiologinya pun masih belum jelas. Dilaporkan bahwa sampai 70 % kasus DF reponsif terhadap placebo.
Obat-obatan yang diberikan meliputi antacid (menetralkan asam lambung) golongan antikolinergik (menghambat pengeluaran asam lambung) dan prokinetik (mencegah terjadinya muntah)
9. Test Diagnostik
Berbagai macam penyakit dapat menimbulkan keluhan yang sama, seperti halnya pada sindrom dispepsia, oleh karena dispepsia hanya merupakan kumpulan gejala dan penyakit disaluran pencernaan, maka perlu dipastikan penyakitnya. Untuk memastikan penyakitnya, maka perlu dilakukan beberapa pemeriksaan, selain pengamatan jasmani, juga perlu diperiksa : laboratorium, radiologis, endoskopi, USG, dan lain-lain.
a. Laboratorium
Pemeriksaan laboratorium perlu dilakukan lebih banyak ditekankan untuk menyingkirkan penyebab organik lainnya seperti: pankreatitis kronik, diabets mellitus, dan lainnya. Pada dispepsia fungsional biasanya hasil laboratorium dalam batas normal.
b. Radiologis
Pemeriksaan radiologis banyak menunjang dignosis suatu penyakit di saluran makan. Setidak-tidaknya perlu dilakukan pemeriksaan radiologis terhadap saluran makan bagian atas, dan sebaiknya menggunakan kontras ganda.
c. Endoskopi (Esofago-Gastro-Duodenoskopi)
Sesuai dengan definisi bahwa pada dispepsia fungsional, gambaran endoskopinya normal atau sangat tidak spesifik.
d. USG (ultrasonografi)
Merupakan diagnostik yang tidak invasif, akhir-akhir ini makin banyak dimanfaatkan untuk membantu menentukan diagnostik dari suatu penyakit, apalagi alat ini tidak menimbulkan efek samping, dapat digunakan setiap saat dan pada kondisi klien yang beratpun dapat dimanfaatkan
e. Waktu Pengosongan Lambung
Dapat dilakukan dengan scintigafi atau dengan pellet radioopak. Pada dispepsia fungsional terdapat pengosongan lambung pada 30 – 40 % kasus.
B. Konsep Asuhan Keperawatan
1. Pengkajian
Pengkajian merupakan tahap awal dari proses dimana kegiatan yang dilakukan yaitu : Mengumpulkan data, mengelompokkan data dan menganalisa data. Data fokus yang berhubungan dengan dispepsia meliputi adanya nyeri perut, rasa pedih di ulu hati, mual kadang-kadang muntah, nafsu makan berkurang, rasa lekas kenyang, perut kembung, rasa panas di dada dan perut, regurgitasi (keluar cairan dari lambung secar tiba-tiba). (Mansjoer A, 2000, Hal. 488). Dispepsia merupakan kumpulan keluhan/gejala klinis (sindrom) yang terdiri dari rasa tidak enak/sakit diperut bagian atas yang dapat pula disertai dengan keluhan lain, perasaan panas di dada daerah jantung (heartburn), regurgitasi, kembung, perut terasa penuh, cepat kenyang, sendawa, anoreksia, mual, muntah, dan beberapa keluhan lainnya (Warpadji Sarwono, et all, 1996, hal. 26)
3. Diagnosa Keperawatan
Berdasarkan NANDA (2015), diagnosa keperawatan yang mungkin muncul pada penyakit dispepsia adalah:
a. Nyeri akut berhubungan dengan iritasi pada mukosa lambung.
b. Risiko Nutrisi kurang berhubungan dengan intake oral yang tidak adekuat
c. Risiko ketidakseimbangan cairan berhubungan dengan disfungsi intestial
d. Risiko ketidakseimbangan elektrolit berhubungan dengan adanya mual, muntah berlebihan (dehidrasi)
d. Ansietas berhubungan dengan perubahan status kesehatan (krisis situasional)
Klasifikasi NOC: Pain Level, Pain controle, comfort level
- Melaporkan bahwa nyeri berkurang dengan menggunakan manajemen nyeri
- Mampu mengenali nyeri (skala, intensitas, frekuensi dan tanda nyeri)
- Menyatakan Rasa Nyaman
- Tanda vital dalam rentang normal
- Tidak mengalami gangguan tidur
- Mampu mengontrol nyeri (tahu penyebab nyeri, mampu menggunakan teknik nonfarmakologi untuk mengurangi nyeri)
Intervensi NIC
□ Lakukan pengkajian nyeri secara komprehensif termasuk lokasi, karakteristik, durasi frekuensi, kualitas dan faktor presipitasi
□ Observasi reaksi nonverbal dan ketidaknyamanan
□ Gunakan teknik komunikasi terapeutik untuk mengetahui pengalaman nyeri pasien
□ Kaji kultur yang mempengaruhi respon nyeri
□ Evaluasi pengalaman nyeri masa lampau
□ Evaluasi bersama pasien dan tim kesehatan lain tentang ketidakefektifan kontrol nyeri masa Iampau
□ Kontrol lingkungan yang dapat mempengaruhi nyeri seperti suhu ruangan, pencahayaan dan kebisingan
□ Kurangi faktor presipitasi nyeri
□ Pilih dan lakukan penanganan nyeri (farmakologi, non farmakologi dan inter personal)
□ Ajarkan tentang teknik non farmakologi: relaksasi, distraksi, kompres panas/dingin
□ Tingkatkan istirahat
□ Kolaborasikan dengan dokter jika ada keluhan dan tindakan nyeri tidak berhasil
□ Monitor penerimaan pasien tentang manajemen nyeri
Analgesic Administration
□ Tentukan lokasi, karakteristik, kualitas, dan derajat nyeri sebelum pemberian obat
□ Cek instruksi dokter tentang jenis obat, dosis, dan frekuensi
□ Cek riwayat alergi
□ Tentukan pilihan analgesik tergantung tipe dan beratnya nyeri
□ Tentukan analgesik pilihan, rute pemberian, dan dosis optimal
□ Pilih rute pemberian secara IV, IM untuk pengobatan nyeri secara teratur
□ Monitor vital sign sebelum dan sesudah pemberian analgesik pertama kali
□ Berikan analgesik tepat waktu terutama saat nyeri hebat
· Status nutrisi: Intake makanan dan cairan
· Status nutrisi: Intake nutrisi
· Control berat badan
Kriteria evaluasi:
□ Berat badan ideal sesuai dengan tinggi badan
□ Mampu mengidentifikasi kebutuhan nutrisi
□ Tidak ada tanda-tanda malnutrisi
□ Menunjukkan peningkatan fungsi pengecapan dan menelan
□ Tidak terjadi penurunan berat badan yang berarti
Intervensi NIC:
Nutrition Management
□ Kaji adanya alergi makanan
□ Kolaborasi dengan ahli gizi untuk menentukan jumlah kalori dan nutrisi yang dibutuhkan pasien.
□ Monitor asupan nutrisi dan kandungan kalori pasien
□ Berikan informasi tentang kebutuhan nutrisi
□ Kaji kemampuan pasien untuk mendapatkan nutrisi yang dibutuhkan
Nutrition Monitoring
□ Monitor adanya penurunan berat badan
□ Monitor tipe dan jumlah aktivitas yang biasa dilakukan
□ Monitor lingkungan selama makan
□ Monitor turgor kulit
□ Monitor kekeringan, rambut kusam, dan mudah patah
□ Monitor mual dan muntah
□ Monitor kadar albumin, total protein, Hb, dan kadar Ht
□ Monitor pucat, kemerahan, dan kekeringan jaringan konjungtiva
□ Monitor kalori dan intake nutrisi
□ Catat adanya edema, hiperemik, hipertonik papila lidah dan cavitas oral.
Kolaborasi
□ Multivitamin
□ Nutrisi parenteral
□ Pemasangan NGT
□ Diet TKTP
c. Risiko ketidakseimbangan cairan
Klasifikasi NOC: Keseimbangan Cairan
Kriteria Evaluasi
□ TTV stabil
□ Turgor kulit baik
□ CRT cepat
□ Denyut prefer kuat
□ Haluaran urin sesuai
Intervensi NIC:
□ Auskultasi suara jantung, ritmenya
□ Pantau tekanan darah, perhatikan iramanya
□ Investigasi perubahan sensorik, konfusi, dan respons melambat
□ Ukur asupan dan haluaran. Hitung keseimbangan cairan dalam 24 jam
□ Catat penurunan haluaran urine (<400 mL/24 jam)
□ Catat warna dan aliran gastrik
□ Timbang berat badan sesuai indikasi, hubungkan dengan hitungan keseimbangan cairan
□ Perhatikan turgor kulit yang buruk, membrane mukosa kering, atau laporan peningkatan haus
□ Inspeksi kulit untuk peteki, hematoma, dan luka yang tidak biasa atau perdarahan pada bekas pungsi vena
□ Perhatikan hematuria, perdarahan membrane mukosa, da nisi lambung yang berdarah
□ Amati dan laporkan adanya tremor otot,kedutan
Kolaboratif
□ Beri penggantian cairan sesuai indikasi (mis. Larutan salin, albumin, darah dan produk darah, dan dekstran)
□ Pantau hasil lab: Hb/Ht, protein, albumin, elektrolit, BUN, kreatinin, natrium, kalium
d. Risiko Ketidakseimbangan Elektrolit
Klasifikasi NOC:
- Keseimbangan cairan
- Tanda vital
Kriteria evaluasi:
□ TTV stabil
□ Turgor kulit baik
□ Membrane mukosa lembab
□ Intake output cairan seimbang
Intervensi NIC:
Monitoring elektrolit
□ Identifikasi kemungkinan penyebab ketidakseimbangan elektrolit
□ Monitor adanya kehilangan cairan dan elektrolit
□ Monitor adanya mual,muntah
Manajemen cairan
□ Monitor status hidrasi ( membran mukus, tekanan ortostatik, keadekuatan denyut nadi )
□ Monitor keakuratan intake dan output cairan
□ Monitor vital signs
□ Monitor pemberian terapi IV
□ Pantau hasil lab: Hb/Ht, protein, albumin, elektrolit, BUN, kreatinin, natrium, kalium
e. Ansietas
Klasifikasi NOC:
· Anxiety self-controle
· Anxiety level
· Coping
Kriteria evaluasi
□ Klien mampu mengidentifikasi dan mengungkapkan gejala cemas.
□ Mengidentifikasi, mengungkapkan dan menunjukkan tehnik untuk mengontol cemas
□ Vital sign dalam batas normal.
□ Postur tubuh, ekspresi wajah, bahasa tubuh dan tingkat aktivfitas menunjukkan berkurangnya kecemasan.
Intervensi NIC:
□ Gunakan pendekatan yang menenangkan
□ Nyatakan dengan jelas harapan terhadap perilaku pasien
□ Jelaskan semua prosedur dan apa yang dirasakan selama prosedur
□ Pahami prespektif pasien terhadap situasi stres
□ Temani pasien untuk memberikan keamanan dan mengurangi takut
□ Lakukan back / neck rub
□ Dengarkan dengan penuh perhatian
□ Identifikasi tingkat kecemasan
□ Bantu pasien mengenal situasi yang menimbulkan kecemasan
□ Dorong pasien untuk mengungkapkan perasaan, ketakutan, persepsi
□ Instruksikan pasien menggunakan teknik relaksasi
□ Berikan obat untuk mengurangi kecemasan
Daftar Pustaka
Brunner & Suddart, 2002, Keperawatan Medikal Bedah, Edisi 8 Vol. 2 Jakarta, EGC
Bulechek G. M, et al, 2013. Nusring Interventions Classification (NIC). Edisi Bahasa Indonesia. Edisi Keenam. Elsevier
Inayah Iin, 2004, Asuhan Keperawatan pada klien dengan gangguan sistem pencernaan, edisi pertama, Jakarta, Salemba Medika.
Kamitsuru S, & Herdman T. H, 2015. Nursing Diagnoses Definitions and Classification 2015 - 2017. Tenth Edition. Wiley Blacwell
Manjoer, A, et al, 2000, Kapita selekta kedokteran, edisi 3, Jakarta, Medika aeusculapeus
Moorhead S et al, 2013. Nursing Outcomes Classificatin (NOC). Pengukuran Outcomes Kesehatan Edisi Bahasa Indonesia. Edisi Kelima. Elsevier
Suryono Slamet, et al, 2001, buku ajar ilmu penyakit dalam, jilid 2, edisi , Jakarta, FKUI
Price & Wilson, 1994, Patofisiologi, edisi 4, Jakarta, EGC
Warpadji Sarwono, et al, 1996, Ilmu penyakit dalam, Jakarta, FKUI
Tidak ada komentar:
Posting Komentar